LATIDO CARDÍACO.
El corazón late alrededor de 100mil veces en un día y tal vez 3 mil millones de latidos en toda una vida. Estos fenómenos deben ocurrir exactamente de la misma manera todas y cada una de las veces.
EL CICLO CARDÍACO DESCRIBE UN LATIDO DEL CORAZÓN.
El ciclo cardíaco es la secuencia de fenómenos que tienen lugar entre el comienzo de un latido cardíaco entre el siguiente. Cada ciclo incluye dos contracciones: Las aurículas izquierda y derecha se contraen para enviar la sangre desde las aurículas a los ventrículos, y luego se contraen los ventrículos derecho e izquierdo para enviar la sangre a las grandes arterias. El periodo de contracción se llama sístole. La etapa de la relajación se llama diástole. Los fenómenos del ciclo cardíaco pueden dividirse:
Sístole auricular: las aurículas se contraen mientras los ventrículos están relajados y listos para recibir la sangre. No existen válvulas de seguridad en la unión entre las aurículas y los vasos; por lo tanto, cuando se contraen las aurículas, algo de sangre retrocede hacia las venas pulmonares y las venas cavas.
Sístole ventricular: los ventrículos comienzan a contraerse después de que las aurículas estén totalmente relajadas. Durante la sístole ventricular, las aurículas se relajan y se llenan pasivamente con sangre desde las venas pulmonares y las venas cavas.
Diástole completa: después de la sístole ventricular, los ventrículos se relajan en la diástole ventricular. Las aurículas se encuentran ya en diástole, a medida que el ventrículo se relaja, la presión ventricular cae por debajo de a presión en la aorta y las arterias pulmonares, las aurículas se relajan, la sangre acumulada que entra desde la vena cava y las venas pulmonares aumenta la presión auricular.

La carga máxima, de alrededor de 120ml en promedio en el corazón en reposo, se llama precarga, ya que es la cantidad de sangre cargada en el ventriculo y lista para la eyeccion. Se conoce también como volumen al final de la diastole o telediastolico.
El volumen de sangre expulsada del ventriculo izquierdo durante la sistole ventricular, normalmente alrededor de 70ml, es el volumen sistolico. En cada ventriculo queda un poco de sangre, una cantidad llamada volumen al final de la sistole o volumen telesistolico.
En los corazones sanos, el unico sonido (auscultacion) es el de las valvulas golpeandose al unirse. Las AV producen el primer ruido cardiaco (S1), las valvulas aortica y pulmonar producen el 2do ruido cardiaco (S2), en algunos corazones de personas con alteraciones de las valvulas, el flujo es turbulento y ruidoso y puede escucharse como un soplo.
El sistema de conduccion cardiaco inicia cada latido cardiaco.
El sistema de conduccion cardiaco (SCC) es una red ramificada de celulas miocardiacas especialisadas que funciona como una "via rapida" para las señales electricas que controlan la contraccion cardiaca. Cada celula puede poner en marcha un potencial de accion sin ningun tipo de estimulo externo. Esta propiedad se llama "autoritmicidad" o "automatismo".
En el potencial de membrana de las celulas de conduccion tienen un potencial de membrana inestable. Entre los potenciales de accion, un flujo de entrada constante de iones positivos "secuela" en la celula y provoca un aumento gradual del potencial de la membrana hasta el umbral. Este cambio gradual en el voltaje de la membrana se denomina potencial marcapasos.
La membrana se repolariza rapidamente, los iones positivos comienzan de nuevo a "colarse" dentro y el potencial marcapasos comienza una vez mas.
Los potenciales de accion pasan de una celula a la siguiente conforme fluyen los iones positivos.
Pasos de los que consta un solo latido cardiaco:
1. El nodulo sinusal inicia la señal.
2. Las señal pasa atraves de las auriculas, estimulando la contraccion.
3. El nodulo AV restrasa la señal.
4. El Haz AV transporta la señal a traves del esqueleto fibroso hasta el tabique interventricular.
5. Las ramas de los fasiculos llevan la señal al vertice.
6. Las fibras de Purkinje transportan la señal a traves de los ventriculos estimulando la contraccion de abajo hacia arriba.
Cada componente tiene su propia tasa intrinseca de disparo de automatisidad.
Un retraso o bloqueo en la generacion de la señal o transmision a traves del nodulo AV se denomina bloqueo cardiaco.
El electrocardiograma es un registro electrico del latido cardiaco.
Un electrocardiograma (ECG) es un trasado grafico de seguimiento de los cambios de voltaje producido por cada latido del corazon. Respresenta la gran suma de toda la actividad electrica de las muchas fibras del musculo cardiaco conforme polarizan y despolarizan.
Cuatro cambios principales de voltaje son:
a) La despolarizacion auricular
b) La repolarizacion auricular
c) La despolarizacion ventricular
d) La repolarizacion ventricular
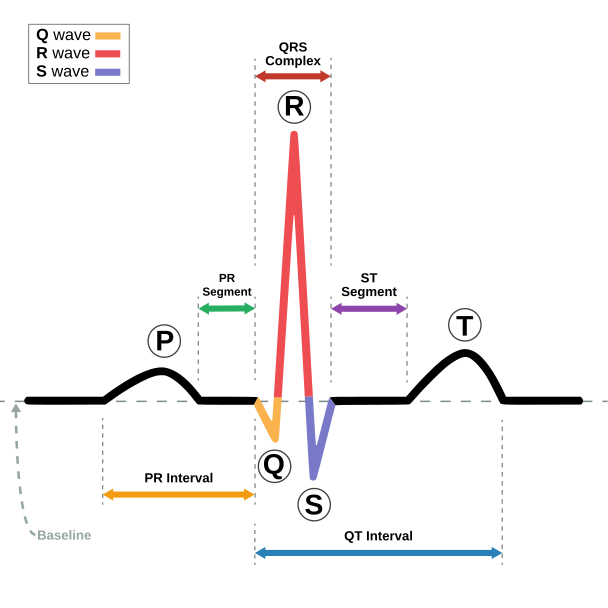
En un ECG se detectan tres ondas:
La onda P: es pequeña, representa la despolarizacion auricular, inicio del potencial de accion auricular
La onda QRS: serie rapida de tres ondas que representan la despolarizacion ventricular y el comienzo del potencial de accion ventricular, la repolarizacion de las auriculas, tambien marca el final del potencial de accion auricular.
La onda T: es de tamaño medio, representa la repolarizacion ventricular y el final del potencial de accion ventricular.
Los dos periodos que separan estas tres ondas se llaman intervalos o segmentos:
Intervalo PQ: la onda P indica la despolarizacion auricular y el complejo QRS indica la repolarizacion ventricular, representa la duracion del potencial de accion auricular. La sistole auricular comienza aprox. en el pico de la onda P y termina al rededor de la onda Q, la duracion de la contraccion auricular es mas corta que el intervalo PQ.
Intervalo QT: del principio del complejo QRS hasta el final de la onda T, indica la duracion del potencial de accion ventricular. La sistole ventricular comienza en la onda R y termina en el punto medio de la onda T.
 GASTO CARDÍACO.
GASTO CARDÍACO.
Es el columen de sangre expulsada por minuto por el ventriculo izquierdo hacia la aorta. El GC es el producto de la frecuencia cardiaca (FC lat/min) por el volumen eyectado en cada latido (ml/lat), llamado el volumen sistolico.
EL SISTEMA NEUROVEGETATIVO REGULA EL GASTO CARDIACO.
Los cambios a corto plazo del gasto cardiaco son iniciados por el sistema neurovegetativo (autonomo), que altera la funcion cardiaca mediante la modulacion de la actividad del centro vasomotor de la medula oblongada.
EL SISTEMA NERVIOSO SIMPATICO AUMENTA LA FRECUENCIA CARDIACA Y EL VOLUMEN SISTOLICO.
El estres activa la respuesta de "lucha o huida" del sistema nervioso simpatico, que aumenta el gasto cardiaco para proporcionar mas sangre a los tejidos que trabajan. las señales se transmiten por las fibras nerviosas simpaticas para unirse a una red de fibras simpaticas llamadas plexo cardiaco. La fuerza de contraccion con una longitud inicial determinada de la fibra se conoce como contractilidad, y es un factor importante en el funcionamiento cardiaco. La adrenalina secretada por la glandula suprarrenal por la estimulacion simpatica tiene el mismo efecto sobre la frecuencia cardiaca y el volumen sistolico que las señales nerviosas simpaticas que actuan directamente sobre el corazon.
EL SISTEMA NERVIOSO PARASIMPATICO REDUCE LA FRECUENCIA CARDIACA.
El sistema nervioso parasimpatico libera acetilcolina para reducir la frecuencia cardiaca. Las señales de los nervios parasimpaticos llegan al corazon a traves del nervio vago. La influencia dominante es parasimpatica y se conoce como tono vagal. tiene el efecto de supresion del ritmo automatico acelerado inherente del nodulo SA.
LA PRECARGA TAMBIEN INFLUYE EN EL VOLUMEN SISTOLICO.
La relacion entre la precarga y la fuerza de contraccion se conoce como Ley de Frank-Starling del corazon. A su vez, la precarga, esta determinada en parte por el retorno venoso, el volumen de la sangre que fluye a la auricula derecha. Tambien esta influida por el tiempode llenado, el periodo comprendido entre las contracciones ventriculares: a menor tiempo de llenado, menos precarga. La insuficiencia cardiaca es una afeccion en la que el corazon es incapaz de expulsar la sangre que le llega y la sangre se acumula en el corazon o los pulmones. Un estiramiento excesivo debido a un volumen telediastolico demasiado elevado disminuye la potencia de contraccion en lugar de aumentarla.
ESTRUCTURA Y FUNCION DE LOS VASOS SANGUINEOS.
Los vasos sanguineos son tubos flexibles formados por varias capas de tejido. la sangre fluye a traves de su espacio central, que se llama la luz. El flujo sanguineo que circula por los vasos sanguineos se basa en un gradiente de presion.
EL FLUJO SANGUÍNEO ESTA REGIDO POR GRADIENTES DE PRESION Y RESISTENCIA.
El flujo sanguineo es el volumen de sangre por unidad de tiempo a traves de todo el aparato circulatorio o un organo o vaso en particular. La resistencia es la oposicion al flujo que se genera por la friccion que encuentra un liquido a medida que pasa a traves de un tubo. La cual se determina por tres factores:
Viscosidad del liquido (su espesor). L
ongitud del tubo por el que fluye.
Diametro del tubo.
La mayor parte de la resistencia es producida por la disminucion de diametro de los vasos que se ramifican en vasos mas y mas pequeños en la circulacion periferica (resistencia periferica) (Flujo=presion/resistencia).
LOS VASOS SANGUINEOS PUEDEN CLASIFICARSE SEGUN SU FUNCION Y LAS PROPIEDADES DE LOS TEJIDOS.
Arterias: llevan la sangre desde el corazon, se ramifican sucesivamente en arterias mas pequeñas y posteriormente en arteriolas. Estas se ramifican en vasos sanguineos mas pequeños "los capilares" donde se produce el intercambio de los liquidos y gases.
Capilares: se unen para formar las venas mas pequeñas llamadas "venulas" que llevan la sangre hacia el corazon.
Venulas: se unen para formar venas cada vez mayores que llevan la sangre a una presion relativamente baja de vuelta al corazon.
La distensibilidad es la facilidad con la que los vasos sanguineos se distienden. La elastancia es la tendencia de los vasos a retroceder hacia sus dimensiones originales.
LAS CAPAS DE LOS VASOS SANGUINEOS SE LLAMAN TUNICAS:
Tunica interna: facilita el flujo de la sangre y evita que entre en contacto con los tejidos de fuera de la luz.
Tunica media: determina el diametro del vaso
Tunica externa: suele ser continua con el tejido conjuntivo de los organo circundantes.


 Arteria tibia anterior Arteria femoral
Arteria tibia anterior Arteria femoral





























